¿Qué es el
síndrome genitourinario?
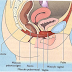
El síndrome genitourinario es un término que describe un conjunto de
síntomas que afectan al tracto genital y urinario de las mujeres,
principalmente debido a la disminución de los niveles de estrógeno durante la
menopausia. La reducción de estrógenos provoca cambios en los tejidos vaginales
y uretrales, lo que lleva a una serie de síntomas incómodos y a menudo
molestos.
Síntomas del
síndrome genitourinario durante la menopausia
El síndrome genitourinario (SGU), impulsado por la disminución de
estrógenos durante la menopausia, se manifiesta afectando tanto al sistema
urinario como al área genital. La intensidad de los síntomas pueden variar de
una mujer a otra, impactando significativamente la calidad de vida, afectando
desde la comodidad diaria hasta la intimidad y la autoestima. Estos síntomas se
pueden presentar:
- A nivel urinario: los cambios hormonales de la
menopausia afectan al tracto urinario, provocando síntomas como:
- Incontinencia
urinaria: la incontinencia
urinaria, la pérdida involuntaria de orina, es un síntoma frecuente del
SGU. Puede manifestarse como pérdidas de orina al toser, estornudar, reír
o realizar esfuerzos físicos (incontinencia de esfuerzo), o como una
necesidad repentina e imperiosa de orinar seguida de una pérdida de orina
(incontinencia de urgencia).
- Necesidad frecuente de
orinar (polaquiuria): sentir
la necesidad de orinar con mucha frecuencia, incluso durante la noche
(nicturia), es otro síntoma común.
- Infecciones del tracto
urinario (ITU) recurrentes: la
disminución de estrógenos altera el equilibrio de la flora bacteriana en
el tracto urinario, aumentando la susceptibilidad a las infecciones.
- Ardor o dolor al orinar
(disuria): la inflamación y la
irritación de la uretra pueden causar ardor o dolor al orinar.
- A nivel vaginal: la disminución de estrógenos también
afecta significativamente la salud vaginal, provocando síntomas como:
- Sequedad vaginal: la sequedad vaginal es uno de los
síntomas más frecuentes del SGU. La falta de lubricación natural puede
causar incomodidad, picazón, ardor e incluso dolor.
- Dolor durante las
relaciones sexuales (dispareunia): la sequedad vaginal y la disminución de la elasticidad de los
tejidos vaginales pueden hacer que las relaciones sexuales sean dolorosas
o incluso imposibles.
- Irritación y picazón
vaginal: la sequedad y la
inflamación pueden causar picazón e irritación en la vagina y la vulva.
- Sangrado vaginal después
del coito: los tejidos
vaginales se vuelven más delgados y frágiles, lo que puede provocar
sangrado después de las relaciones sexuales.
- Cambios en el aspecto de
la vulva y la vagina: los
labios vaginales pueden volverse más delgados y pálidos, y la abertura
vaginal puede estrecharse.
- Flujo vaginal anormal: en algunos casos, se puede presentar
un flujo vaginal anormal.
- Efectos negativos en la
calidad de vida: los síntomas del
síndrome genitourinario pueden tener un impacto significativo en la
calidad de vida de la mujer, afectando diferentes aspectos de su
bienestar:
- Físico: el dolor, la incomodidad y las
infecciones recurrentes pueden afectar la salud física y el bienestar
general.
- Emocional: los síntomas del SGU pueden causar
vergüenza, frustración, ansiedad y disminución de la autoestima.
- Sexual: el dolor durante las relaciones
sexuales y la sequedad vaginal pueden afectar la intimidad y la
satisfacción sexual, tanto para la mujer como para su pareja.
- Social: la incontinencia urinaria y la
necesidad frecuente de orinar pueden limitar la vida social y las
actividades diarias.
Causas del
síndrome genitourinario
La principal causa del síndrome genitourinario es la disminución de los
niveles de estrógeno durante la menopausia. Sin embargo, otras situaciones
también pueden contribuir al desarrollo de este síndrome, incluyendo:
- Tratamientos para el
cáncer de mama: la terapia hormonal
para el cáncer de mama puede reducir los niveles de estrógeno y causar
síntomas similares.
- Cirugía ovárica: la extirpación de los ovarios reduce
la producción de estrógeno.
- Uso de medicamentos
antiestrogénicos: algunos medicamentos
utilizados para tratar el cáncer de mama y otras afecciones pueden reducir
los niveles de estrógeno.
Enfoques de
tratamiento para el síndrome genitourinario
Existen varios enfoques de tratamiento para aliviar los síntomas del
síndrome genitourinario y mejorar la calidad de vida de las mujeres afectadas.
El tratamiento adecuado depende de la gravedad de los síntomas y las
preferencias individuales de cada mujer:
- Terapia hormonal local: la terapia hormonal local es uno de
los tratamientos más efectivos para el síndrome genitourinario. Consiste
en la aplicación de estrógenos directamente en la vagina mediante cremas,
tabletas o anillos vaginales. Esta terapia ayuda a restaurar la salud de
los tejidos vaginales y uretrales, aliviando la sequedad, la irritación y
el dolor durante las relaciones sexuales. Al ser local, tiene menos
efectos sistémicos que la terapia hormonal oral.
- Lubricantes y humectantes
vaginales: estos productos de
venta libre pueden ayudar a aliviar la sequedad vaginal y facilitar las
relaciones sexuales. Los lubricantes proporcionan alivio temporal durante
la actividad sexual, mientras que los humectantes ofrecen hidratación
prolongada y pueden usarse regularmente.
- Terapia con láser vaginal: es un tratamiento no hormonal que
utiliza energía láser para estimular la regeneración del colágeno en los
tejidos vaginales. Esto mejora la elasticidad y la lubricación, aliviando
los síntomas del síndrome genitourinario.
- Ejercicios del suelo
pélvico: como los ejercicios
de Kegel, pueden ayudar a fortalecer los músculos del suelo pélvico y
mejorar la incontinencia urinaria asociada al el síndrome genitourinario.
- Terapia hormonal
sistémica: en algunos casos, la
terapia hormonal sistémica (oral o transdérmica) puede ser necesaria para
abordar los síntomas más severos del síndrome genitourinario y otros
síntomas de la menopausia. Sin embargo, esta opción debe discutirse
cuidadosamente con un médico debido a los posibles riesgos y beneficios.
- Cambios en el estilo de
vida: adoptar un estilo de
vida saludable puede ayudar a aliviar los síntomas del síndrome
genitourinario. Algunas recomendaciones incluyen:
- Mantener una dieta
equilibrada y rica en nutrientes.
- Beber suficiente agua
para mantenerse hidratada.
- Evitar el consumo
excesivo de cafeína y alcohol.
- Dejar de fumar, ya que el
tabaco puede empeorar los síntomas.






 En la alimentación
En la alimentación 
 En el hogar
En el hogar 
 En la ropa y el cuidado personal
En la ropa y el cuidado personal 

 Hábitos ecológicos
Hábitos ecológicos